Das letzte Lebensjahr
Befragung und Datenauswertung
Datengrundlage
Die Handlungsempfehlungen beruhen auf den Ergebnissen der „Last Year of Life in Cologne“ (LYOL-C) Studie, die als Teil von CoRe-Net durchgeführt wurde.
Die LYOL-C Studie untersuchte das letzte Lebensjahr von erwachsenen Patient*innen, die in Köln verstorben sind. Die Studie verfolgte mehrere Ziele, um Möglichkeiten zur Optimierung aufzuzeigen. Dies betrifft die Modifikation von Behandlungsabläufen, die Transparenz bei Versorgungsübergängen, die Steigerung der Nachhaltigkeit von Behandlungen, die Verringerung von Belastungen für die Patient*innen und Angehörigen sowie die wertorientierte Ausnutzung der Ressourcen.
Die Studie bestand aus mehreren Teilen:
- Eine Befragung von Angehörigen im Großraum Köln Verstorbener (351 Personen, Befragungszeitraum: November 2017-April 2018). Für die Befragung wurde eine adaptierte, deutsche Version des VOICES (Views of Informal Carers – Evaluation of Services) Fragebogens herangezogen (VOICES-LYOL-Cologne). Dieser befasste sich thematisch mit der Versorgung der Verstorbenen im letzten Lebensjahr. Im Speziellen wurden Versorgungsverläufe und Versorgungsübergänge untersucht, die Auswirkungen auf das Wohlbefinden der Patient*innen und Angehörigen haben. Außerdem wurden die Integration der Palliativversorgung im letzten Lebensjahr und die Sterbephase untersucht.
- Interviews mit Versorgenden (16 Personen, Zeitraum: Mai-Oktober 2019). Das Thema der Befragung waren die Herausforderungen und Optimierungsmöglichkeiten der Versorgung von Menschen in ihrem letzten Lebensjahr.
- Auswertung von Krankenkassendaten (Routinedaten). Dabei handelte es sich um Versicherte der vier großen gesetzlichen Krankenkassen DAK-Gesundheit, BARMER, pronova BKK und AOK Rheinland/Hamburg. Diese Routinedaten sind in der CoRe-Net Datenbank enthalten und umfassen etwas mehr als 500.000 Kölner*innen. Dies entspricht in etwa der Hälfte der Stadtbevölkerung. Die Untersuchung der Daten für LYOL-C wurden auf alle Versicherten begrenzt, die in den Jahren 2015 bis 2017 verstorben sind und zum Zeitpunkt ihres Todes mindestens 20 Jahre alt waren.
Der Eintritt in das letzte Lebensjahr
Gespräch über die absehbare Endlichkeit
Die Befragung der Angehörigen in LYOL-C zeigt, dass von den Verstorbenen aus dem Großraum Köln knapp zwei Drittel (64 %) darüber aufgeklärt wurden, dass ihre vorliegende Erkrankung zu einem baldigen Tod führen wird. Für das übrige Drittel erfolgte keine Aufklärung dieser Art. Von den zwei Dritteln, die über ihren baldigen Tod aufgeklärt wurden, erhielten 23 % diese Nachricht weniger als einen Monat vor ihrem Tod. Im Gegensatz dazu wurden 33 % der Betroffenen über ein Jahr vor ihrem Tod informiert.
Beginn der Palliativversorgung im letzten Lebensjahr
Der Beginn einer palliativen Versorgung ist ein weiterer Hinweis darauf, dass Patient*innen sich des nahen Todes bewusst sind. Die Palliativversorgung kann im ambulanten Bereich als spezialisierte oder allgemeine Versorgung erfolgen (AAPV, SAPV, palliative Versorgung im Rahmen der ambulanten Regelversorgung). Stationär ist die Palliativversorgung im Krankenhaus oder im Hospiz möglich.
Die Krankenkassendaten zeigen, dass insgesamt etwa ein Drittel der Kölner Verstorbenen (32,1 %) im letzten Lebensjahr irgendeine Form von Palliativversorgung in Anspruch genommen hat. Dabei beginnt die Palliativversorgung im Durchschnitt rund 3 Monate vor dem Tod (92,5 Tage). Hinter diesem Durchschnittswert verbergen sich allerdings individuell große, zeitliche Unterschiede:
Für ein Viertel der Kölner Versicherten, die Palliativleistungen in Anspruch nehmen, beginnen diese frühestens 14 Tage vor dem Tod. Für 5 % der Kölner Versicherten beginnen sie sogar frühestens 2 Tage vor dem Versterben. Dem entgegen steht ein weiteres Viertel der Kölner Versicherten, die palliative Leistungen ab etwa 4 Monaten (129 Tage) oder sogar noch früher vor dem Tod in Anspruch nehmen. 5 % erhalten etwa ein Jahr vor dem Tod (347 Tage) oder früher eine palliative Versorgung.
Dabei hängt der Zeitpunkt des Versorgungsbeginns auch davon ab, welche Art von Leistung in Anspruch genommen wurde. Die Palliativversorgung durch (speziell qualifizierte) Hausärzt*innen (AAPV) begann im Durchschnitt etwa 4 Monate vor dem Versterben. Dagegen begannen die spezialisierte, ambulante Palliativversorgung (SAPV) und auch die Versorgung im Krankenhaus durchschnittlich zwei Monate vor dem Tod und damit deutlich später.
Wer überbringt die Nachricht über den baldigen Tod?
In den meisten Fällen (60 %) wurde die Nachricht, dass eine vorliegende Erkrankung zu einem baldigen Tod führen wird, von Ärzt*innen im Krankenhaus übermittelt. Am zweithäufigsten war die Aufklärung durch ambulant tätige Fachärzt*innen (16 %) und nahestehende Verwandte (12 %).

In der Befragung der Angehörigen wurde auch die Art und Weise der Nachrichtenübermittlung bewertet. Dabei wurde die Kommunikation von Ärzt*innen im Krankenhaus als am wenigsten sensibel und einfühlsam eingestuft, gefolgt von ambulant tätigen Fachärzt*innen.

Letztendlich wünschten sich Patient*innen eine frühzeitige und transparente Kommunikation über die Endlichkeit des Lebens.
Komplexe Versorgung und ihre Folgen
Die Versorgung im letzten Lebensjahr ist multidimensional. Ihre Komplexität spiegelt sich unter anderem darin wieder, wie häufig ein Versorgungssetting gewechselt wird. Beispiele für solche Wechsel sind die Aufnahme oder Entlassung aus dem Krankenhaus, die Überweisung zu Fachärzt*innen oder der Beginn der Versorgung durch ein Palliativteam.
Die Auswertung der Krankenkassendaten hat gezeigt, dass Kölner*innen im Durchschnitt fünf solcher Wechsel im letzten Lebensjahr erfahren. Dabei erlebte ein geringer Anteil (5 %) der verstorbenen Kölner*innen zwölf oder mehr Wechsel. In einzelnen Fällen traten 70 oder mehr Wechsel auf.
Die Anzahl der Wechsel unterscheidet sich zudem deutlich zwischen den Kölner*innen, die im letzten Lebensjahr auch noch Palliativleistungen erhalten haben und denen, die keine erhielten. Die durchschnittliche Zahl der Wechsel liegt für die Kölner*innen mit Palliativversorgung bei acht, für die Kölner*innen ohne palliative Inanspruchnahme bei knapp vier Wechseln. Dies kann einerseits den zusätzlichen Versorger*innen geschuldet sein, aber auch auf einen erhöhten Versorgungsbedarf hinweisen.
Die Befragung der Angehörigen ergab zudem, dass das Krankenhaus bei diesen Wechseln eine Schlüsselrolle einnimmt. Die Angehörigen berichteten, dass die häufigsten Wechsel zwischen der häuslichen Umgebung und dem Krankenhaus stattfanden. Wechsel zwischen Pflegeheim und Krankenhaus sowie zwischen verschiedenen Krankenhäusern wurden ebenfalls genannt. Vor allem zu Lebensende hin nahm die Anzahl an Übergängen zwischen verschiedenen Versorgungseinrichtungen zu [4]. Das Krankenhaus wurde zum Hauptversorgungsort im letzten Lebensjahr. 12 Monate vor dem Tod verbrachten die verstorbenen Kölner*innen 85 % ihrer Zeit zu Hause und nur etwa 3 % im Krankenhaus. Diese Zeitverteilung änderte sich im letzten Lebensmonat. Der Krankenhausaufenthalt nahm 30 % der Zeit in Anspruch, während nur noch 46 % der Zeit zu Hause verbracht werden konnte.
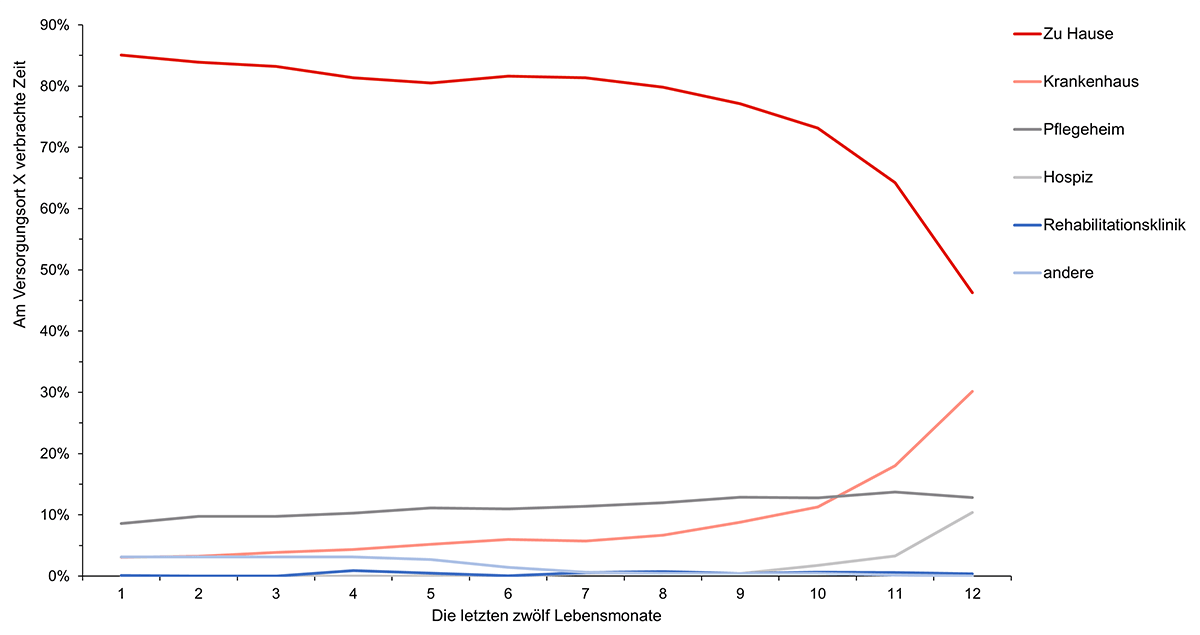
Die beschriebenen Wechsel des Versorgungssettings bedeuten für den Patienten bzw. die Patientin auch stetige Wechsel des Aufenthaltsortes. Diese führen zu einer starken Belastung der Patient*innen und ihrer Angehörigen. Dabei zeigen die Interviews mit den Versorger*innen, dass nicht alle Wechsel zwischen Versorgungseinrichtungen medizinisch unbedingt notwendig sind - sie wären somit vermeidbar. Dies betrifft vor allem die Krankenhauseinweisungen. Die Versorger*innen nannten in der Befragung mögliche Risikofaktoren, die vermeidbare Wechsel der Versorgungseinrichtungen im letzten Lebensjahr begünstigen können. [2]
Diese Risikofaktoren können in vier übergeordnete Kategorien zusammengefasst werden:
I. Das Gesundheitssystem
- Vergütungsstruktur im Gesundheitssystem:
- Zur Umsatzsteigerung Fokus auf medizinische Diagnostik.
- Ökonomisch ausgerichtete Pflegeleistungen.
- Mangel an Vergütung für Ärzt*innen-Patient*innen-Kommunikation / Beratung zu Therapiemöglichkeiten.
- Kuratives Paradigma:
- Förderung kurativer statt palliativer Behandlungen.
- Fokus auf Akutbeschwerden im Krankenhaus anstelle von Betrachtung der Erkrankung in einem ganzheitlichen Kontext.
- Geringe Verfügbarkeit und Zugang zu Pflegeplätzen in Hospiz oder Kurzzeitpflege.
- Schlechte Erreichbarkeit von SAPV-Teams oder spezialisierten Palliativärzt*innen.
- Fragmentiertes Gesundheitssystem mit strikten Regularien:
- Schnittstelle ambulanter und stationärer Sektor ist problematisch.
- Schlecht vorbereitete Krankenhausentlassungen führen zu schlecht organisierter ambulanter Folgebehandlung.
- Strenge Datenschutzregelungen erschweren intersektoralen Austausch über Patient*innen.
II. Organisatorische Merkmale
- Schlechte interprofessionelle Zusammenarbeit durch fehlende Ansprechpartner*innen, eingeschränkte Erreichbarkeit und Nutzung unterschiedlicher Kommunikationsmedien.
- Fehlende Ressourcen für adäquate medizinische Versorgung (z.B. begrenzte Zeit für Hausbesuche erschwert Hausärzt*innen medizinische Beurteilung für Erstellung eines adäquaten Versorgungsplans).
- Fehlende palliativmedizinische Kompetenz unter medizinischem Fachpersonal, einschließlich der Anwendung von sedierenden Medikamenten.
III. Versorgende
- Fehlende Kompetenz des medizinischen Fachpersonals, Patient*innen im letzten Lebensjahr zu erkennen. Annahme der Versorger*innen: Fehlen von standardisierten Instrumenten zur Identifikation von Patient*innen.
- Schlechte/ fehlende Kommunikation zwischen Patient*innen und Ärzt*innen über Eintritt in das letzte Lebensjahr. Mögliche Gründe: Angst über Tod zu sprechen, fehlende Zeit von Ärzt*innen, Unerfahrenheit von Assistenzärzt*innen, die Behandlung eher an diagnostischen Prozessen als an kommunikativen Aspekten orientieren.
- Fehlende Übernahme der Verantwortung für die Versorgung der Patient*innen durch Hausärzt*innen, wodurch sich Verantwortung auf mehrere Bereiche aufteilt.
IV. Patient*innen und Angehörige
- Diskrepanz zwischen Wünschen der Patient*innen und den Angehörigen.
- Zunehmender emotionaler, physischer und finanzieller Stress der Angehörigen führt zu Krankenhauseinweisungen.
- Fehlende Bereitschaft der Angehörigen ihr Leben an den Bedarf des Pflegebedürftigen anzupassen führt zu Abschiebung der Verantwortung für die Pflege in den medizinischen Bereich, z.B. ins Krankenhaus.
Wunschsterbeort und tatsächlicher Sterbeort
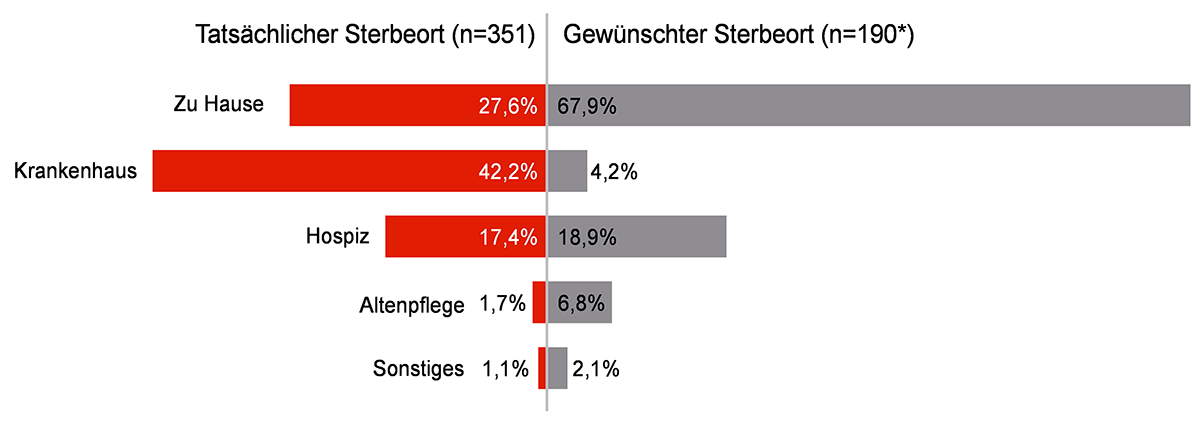
Die meisten Menschen wünschen sich zu Hause im Kreise der Angehörigen zu versterben. Auch bei der Befragung der Angehörigen von Verstorbenen im Großraum Köln wurde geäußert, dass sich 70 % der verstorbenen Kölner*innen gewünscht hätten zu Hause zu versterben. Die Realität des Sterbeorts sieht jedoch anders aus.
Die Angehörigenbefragung ergab, dass nur knapp einem Drittel (28 %) der verstorbenen Kölner*innen der Wunsch erfüllt wurde, zu Hause sterben zu können. Das Krankenhaus wurde hingegen als häufigster Sterbeort genannt (42 %). Es war auch der Ort mit der geringsten Präferenz für den gewünschten Sterbeort und kam nur für 4 % der verstorbenen Kölner*innen als Wunschsterbeort in Frage.
Beim Hospiz liegt erfreulicherweise eine gute Übereinstimmung von Wunschsterbeort und wirklichem Sterbeort vor. Während ein Fünftel der verstorbenen Kölner*innen (19 %) sich wünschte im Hospiz zu versterben, traf dies auf 17 % der Verstorbenen zu.
Demgegenüber steht die Äußerung der Angehörigen bezüglich des gewünschten Sterbeorts. Die deutliche Mehrheit (87 %) äußerte, dass der Verstorbene am richtigen Ort starb. Knapp ein Drittel der Angehörigen (32 %) äußerte jedoch auch, dass der Patient bzw. die Patientin keine ausreichende Wahl beim Sterbeort gehabt haben soll.
Auch in den Krankenkassendaten finden sich Hinweise auf den Sterbeort einer Person. So lässt sich insbesondere erkennen, ob eine Person am Tag des Versterbens im Krankenhaus oder in einer stationären Pflegeeinrichtung war. Wenn beides nicht der Fall war, kann dies als Hinweis auf ein Versterben in einem häuslichen Umfeld gewertet werden. Einschränkend ist hier aber zu sagen, dass die Person an diesem Tag auch in einem betreuten Wohnen oder anderen Einrichtungen gelebt haben kann.
Die Krankenkassendaten zeigen, dass die Kölner*innen mit unterschiedlichen Formen der Palliativversorgung deutlich häufiger außerhalb des Krankenhauses verstarben als diejenigen, die nie eine Palliativversorgung erhielten. Von den Kölner*innen ohne palliative Versorgung verstarb die Hälfte im Krankenhaus. Dies ist nur bei etwa einem Viertel der Kölner*innen in den Gruppen „Pall. RV“ oder „AAPV“ der Fall (siehe Hinweis). Von den Kölner*innen in der Gruppe „SAPV“ verstarben sogar nur 8 % im Krankenhaus. In den drei ambulanten Palliativgruppen findet sich außerdem ein hoher Anteil von Kölner*innen, die in einer stationären Pflegeeinrichtung verstarben. In der Gruppe der Kölner*innen, die im letzten Lebensjahr ausschließlich Palliativleistungen im Krankenhaus erhielten („Stat. Pall“), fällt auf, dass mehr als die Hälfte während eines Krankenhausaufenthaltes verstarben, bei dem keine palliativen Leistungen in Anspruch genommen wurden.
Hinweis: Kategorisierung der palliativen Leistungen bei der Auswertung der Krankenkassendaten:
Gruppe „Stat. Pall“: Es wurden ausschließlich Leistungen der stationären Palliativversorgung in Anspruch genommen.
Gruppe „Pall. RV“: Es wurden Leistungen der stationären Palliativversorgung und Leistungen der Palliative Versorgung im Rahmen der ambulanten Regelversorgung in Anspruch genommen.
Gruppe „AAPV“: Es wurden Leistungen der stationären Palliativversorgung, der Palliativversorgung im Rahmen der ambulanten Regelversorgung und der AAPV in Anspruch genommen.
Gruppe „SAPV“: Es wurden Leistungen der stationären Palliativversorgung, der Palliativversorgung im Rahmen der ambulanten Regelversorgung, der AAPV und SAPV in Anspruch genommen.

Die Qualität der medizinischen Versorgung
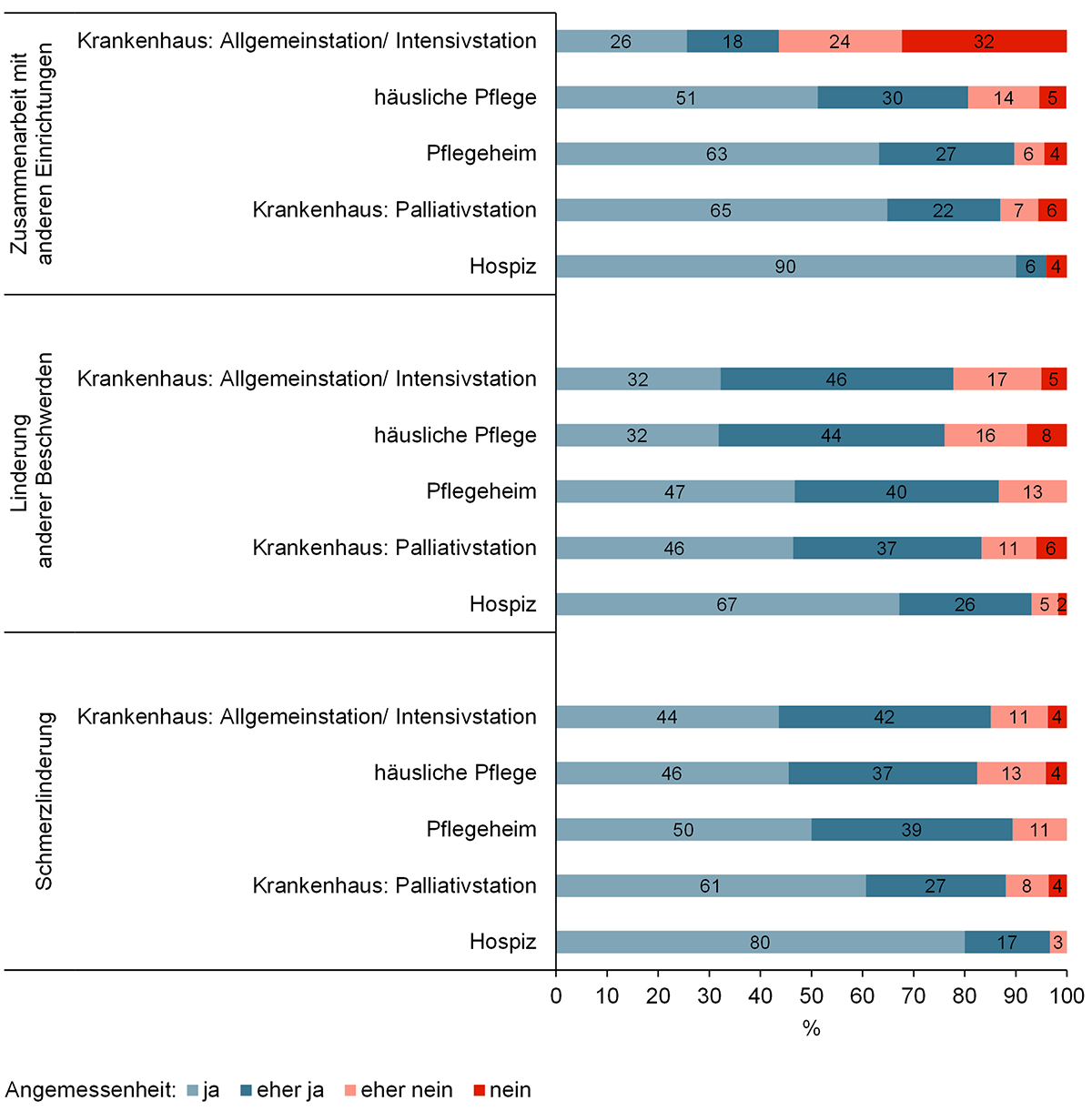
Die Angehörigen von in Großraum Köln Verstorbenen wurden nach der Qualität der medizinischen Versorgung im letzten Lebensjahr befragt. Dabei lag der Fokus auf der Angemessenheit der Versorgung in Bezug auf:
- Schmerzlinderung
- Linderung anderer Beschwerden (außer Schmerzen)
- Zusammenarbeit mit anderen Versorgungseinrichtungen
Die häusliche Pflege und das Akutkrankenhaus mit allgemeiner und intensivmedizinischer Station wurden am schlechtesten bewertet. Mehr als die Hälfte der befragten Angehörigen (56 %) war eher unzufrieden mit der Zusammenarbeit von Akutkrankenhäusern und anderen Versorgungseinrichtungen. Sie bewerteten die Zusammenarbeit als nicht (32 %) oder eher nicht (24 %) angemessen. Das Hospiz hingegen wurde in den drei Punkten am besten bewertet. Mehr als 90 % der Befragten hielten dort die Versorgung hinsichtlich Schmerzlinderung, anderer Beschwerden und der Zusammenarbeit mit anderen Einrichtungen als weitestgehend angemessen (Angemessenheit: ja & eher ja).
Quelle/Zitierweise
[1] Blaschke K, Meyer I, Strupp J, Kasdorf A, Voltz R. Versorgung von Menschen im letzten Lebensjahr in Köln – Ein CoRe-Net Versorgungsbericht. CoRe-Net: Kölner Kompetenznetzwerk aus Praxis und Forschung. 2021

